※2023年3月時点の情報です。

「不妊症」「不育症」については、有効性や安全性が確立している検査・治療が保険適用の対象となっています。不妊症や不育症に向き合うための基礎知識や保険適用となる条件や範囲について、わかりやすく解説します。
2022年3月以前は、不妊治療のうち原因疾患がある場合に限った保険適用となっていました。2022年4月から、「一般不妊治療」及び「生殖補助医療」が広く保険適用されました。
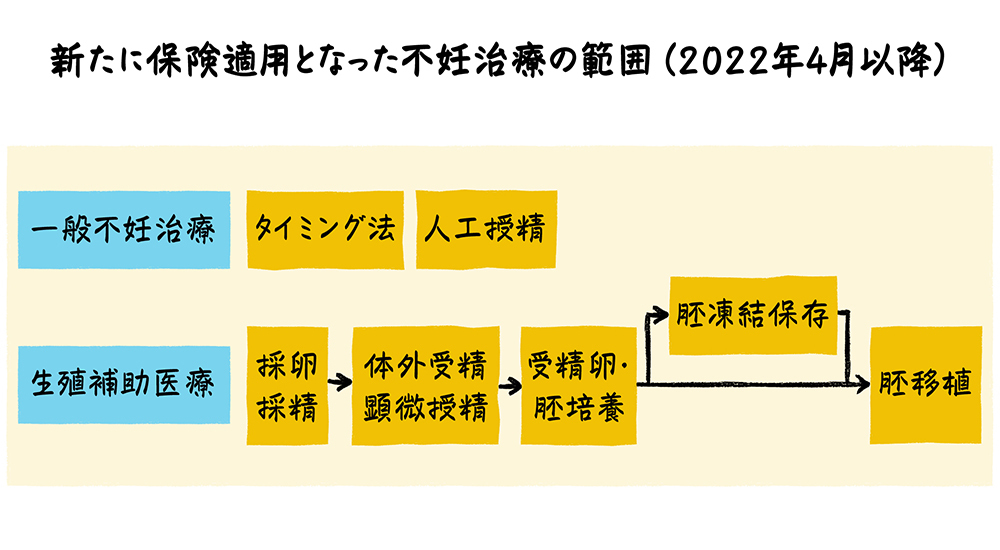
一般不妊治療には、排卵のタイミングに合わせて性交を行うように指導する「タイミング法」と、精液を注入器で直接子宮に注入し妊娠を図る技術である「人工授精」があります。
生殖補助医療では、「採卵・採精」から「胚移植」に至るまでの基本的な治療が、新たに保険適用の対象となりました。
具体例としては、卵子と精子を採取した上で体外で受精させ(シャーレの上で受精を促すなど)、子宮に戻して妊娠を図る技術である「体外受精」や、体外受精のうち、卵子に注射針などで精子を注入するなど人工的な方法で受精させる技術である「顕微授精」が保険適用されています。
さらに、採精については、射精が困難な場合などに、手術用顕微鏡などを用いて精巣内より精子を回収する技術である精巣内精子採取術(TESE)などの男性不妊の手術も保険適用されています。
生殖補助医療のうち、基本治療に加えて実施されることのある「オプション治療」については、卵子活性化など保険適用されたものや、タイムラプスなど「先進医療 (※)」として保険診療と併用できるものがあります。
※「先進医療」とは、将来的に保険適用を目指す先進的な医療技術として認められたもので、保険診療と組み合わせて実施することができます。不妊治療に関する「先進医療」は随時追加されることもありますので、詳細は、受診される医療機関にご確認ください。
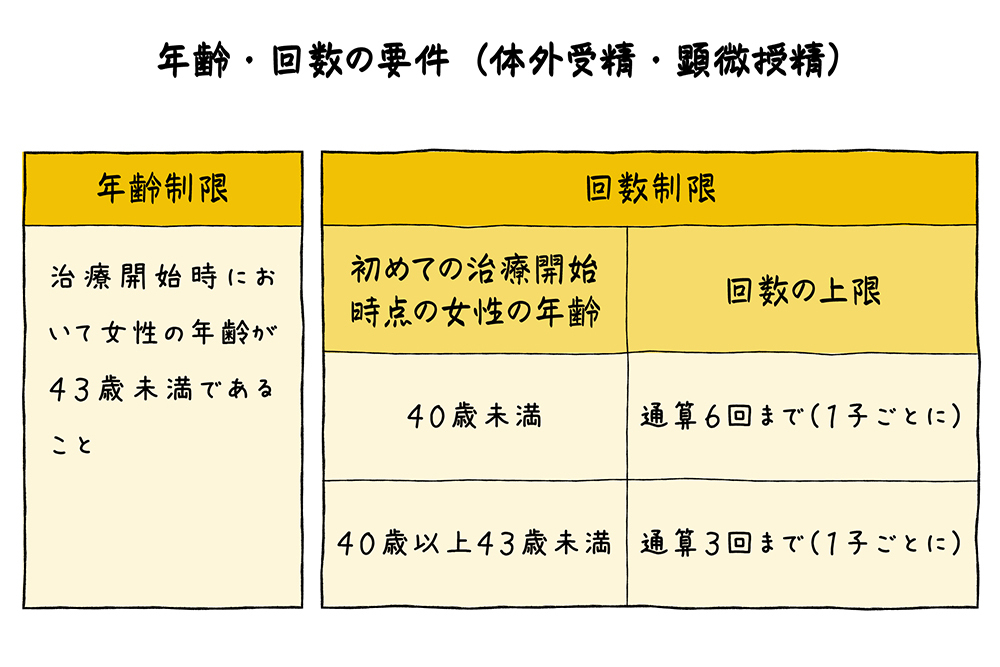
生殖補助医療の「体外受精」と「顕微授精」の保険適用には、2021年度までの助成金と同様に年齢及び回数の制限があります。
年齢制限については、治療を受けられる方又はそのパートナーのうち女性の年齢が当該生殖補助医療の開始日において43 歳未満であることが条件です。回数制限については、初めての胚移植術に係る治療計画を作成した日における年齢が40歳未満である場合は通算6回まで、40歳以上43歳未満である場合は通算3回までが上限となります。
出産に至った場合や、妊娠 12 週以降に死産に至った場合については、次の児の妊娠を目的とした治療開始日の年齢が40歳未満である場合については、さらに6回に限り、40歳以上43歳未満である場合については、さらに3回に限り治療を行うことができます。
また、法律上の夫婦だけでなく、事実婚のカップルも保険適用の対象となっています。
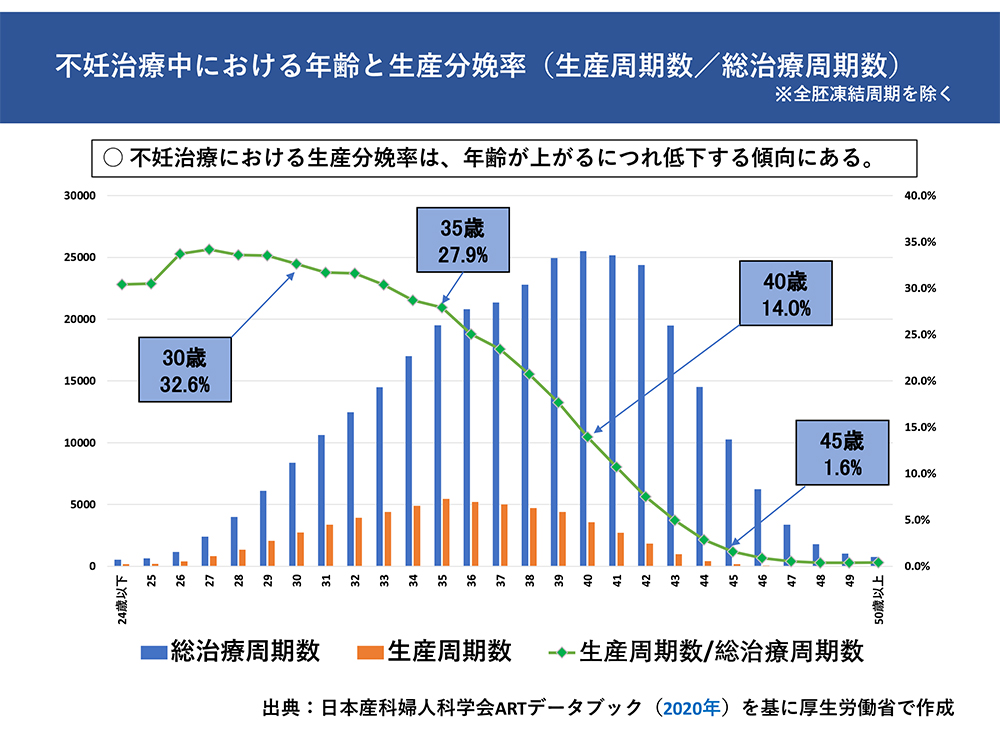
年齢制限に関しては、年齢が高くなるほど、体外受精を行った場合の出産に至る確率は低下し、流産率は上昇することや、産科合併症などの健康影響などのリスクは上昇する、といった医学的な理由から43歳未満を対象としています。
不妊治療を始めるにあたっては、医師から治療計画(治療内容や流れなど)の説明を受けて、治療を受けられる方及びそのパートナーとともに同意書などを提出することになります。受診される医療機関ともよくご相談ください。

保険適用された不妊治療については、窓口での負担額は原則3割負担となります。
さらに、医療機関や薬局の窓口で支払う医療費が1か月で上限額を超えた場合には、その超えた額を支給する高額療養費制度があります。
医療機関によっては保険診療を行っていない施設もございますので、各医療機関にご確認ください。生殖補助医療や精巣内精子採取術の保険診療の届け出を行っている医療機関の一覧は、厚生労働省のホームページに掲載されています。
「不育症」とは、一般的には2回以上の流産や死産を経験した状態を指します。流産は10~15%の頻度で発生するとされ、日本では2回以上の流産は4.2%、3回以上は0.88%と報告されています。日本における不育症の患者数は、少なくとも30~50万人という試算もあります(※)。
(※)「不育症管理に関する提言2021」より
不育症については、原因が明らかでないものも多いとされていますが、有効性や安全性が確立している検査・治療については保険適用の対象となっています。
たとえば、抗リン脂質抗体症候群(血のかたまりである血栓ができやすくなる病気)は不育症の原因となることが知られており、血液検査により自己抗体を調べる検査や治療としてヘパリン製剤(血をサラサラにする薬)の自己注射が保険適用されています。
また、初期流産の原因の多くは胎児染色体異常と考えられています。こちらに関しては、流産手術後に、胎児の染色体異常の有無を調べる検査が2022年4月から保険適用となりました。
これまでに出産経験がある女性でも、2回以上の流産や死産を経験していれば不育症にあたります。流産を繰り返しているのにもかかわらず、病院で検査を受けていないケースも多いと推測されています。母体側に特に異常が見つからない、原因不明の不育症は日本で約65%にものぼるとされていますが、適切な検査をおこなえば原因がわかる場合もあるため、治療が可能な疾患については治療していくことが大切です。

不育症については、授かった命が失われてしまうことによる患者の精神負担はとりわけ大きく、不育症に対する社会の認知度もまだ低いのが現状です。
こうした流産・死産に伴う悩みや不妊症に関して、各自治体が医療機関や患者団体と連携して、相談窓口などを設けています。一人で悩まず、身近な相談窓口や医療機関にご相談ください。
・全国の不妊専門相談センター一覧
https://www.mhlw.go.jp/content/000954166.pdf
・流産・死産などの相談窓口一覧
https://www.mhlw.go.jp/content/11920000/madoguchi.pdf
2022年4月から、不妊治療のうち有効性・安全性が確認されたものを保険適用としたことで、治療の質の標準化につながり、患者さんが安心して不妊治療を受けられるようになりました。また、不妊治療の保険適用の拡大により、これまで治療が選択肢になかった人や受診にハードルを感じていた人が適切な治療を受けやすくなることにもつながります。
不妊症や不育症は特別なものではなく、年齢が若くても不妊症に悩む人はいます。保険適用になったことで、若い人たちから幅広い世代の人たちまで不妊症・不育症を認識してもらい、社会全体がもっと不妊にやさしい社会になることを期待しています。